| La terapia chirurgica
per via videotoracoscopica (ETS) |
|||||||||||||||||||||||||||||||||
| 1 | |||||||||||||||||||||||||||||||||
| 2 | |||||||||||||||||||||||||||||||||
| 3 | |||||||||||||||||||||||||||||||||
| 4 | |||||||||||||||||||||||||||||||||
| CASISTICA PERSONALE | 5 | ||||||||||||||||||||||||||||||||
| 6 | |||||||||||||||||||||||||||||||||
| 7 | |||||||||||||||||||||||||||||||||
| 8 | |||||||||||||||||||||||||||||||||
| NOTE
DI TECNICA CHIRURGICA IN TORACOSCOPIA con intubazione tracheale separata per i due polmoni |
|||||||||||||||||||||||||||||||||
Con la tecnica toracoscopica
si entra a diretto contatto della catena simpatica toracica mediante l’introduzione
di due, tre o quattro trocars della grandezza di 5 mm e 10 mm nella regione
laterale del torace. Il paziente è in posizione semiseduta o in decubito
laterale con esposizione ampia della parete laterale del torace e dell’ascella
del lato che si sottopone all’intervento. Gli interventi, che sono sempre
bilaterali nella nostra casistica, richiedono alla fine dell’intervento
da un lato di riposizionare il paziente per l’intervento dal lato opposto.
|
|||||||||||||||||||||||||||||||||
Schema 1 La disposizione del paziente sul letto operatorio. |
|||||||||||||||||||||||||||||||||
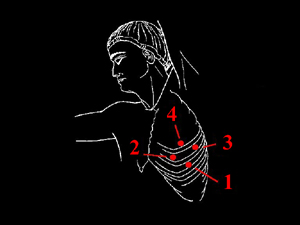
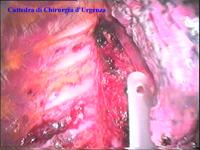
Schema 2 e 3 Schema della disposizione degli accessi al cavo pleurico con 4 port disposti a rombo (diamante) - port da 10 mm per l'ottica (trocar n° 1), - port da 10 mm per il fan retractor (trocar n° 2), - port da 5 mm per il crochet/dissettore (trocar n° 3), - port supplementare da 5/10 mm per altri strumenti (trocar n° 4). E’ rappresentata la disposizione per il lato destro e per quello sinistro. |
|||||||||||||||||||||||||||||||||
Schema 4 Schema della disposizione degli accessi al cavo pleurico, nel caso si faccia ricorso a 3 accessi, per l’ottica (trocar n° 1), e gli strumenti operatori (trocar n° 2 e 3). Il trocar n° 1 viene inserito al 5° spazio intercostale sulla ascellare media, mentre il n° 2 e il n° 3 sul 4° spazio rispettivamente sulla ascellare anteriore e posteriore. Questa è la disposizione che utilizziamo abitualmente. |
|||||||||||||||||||||||||||||||||
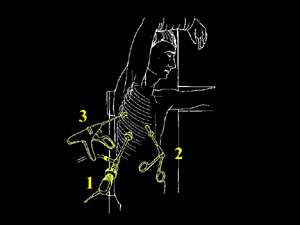
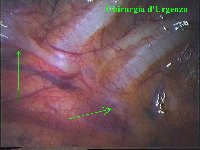
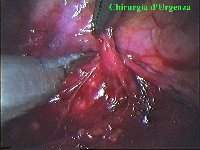
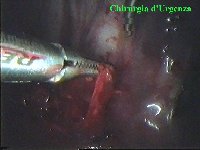
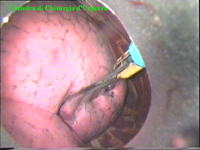
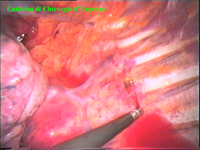
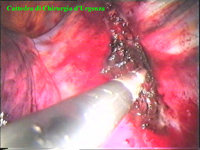
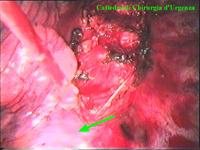
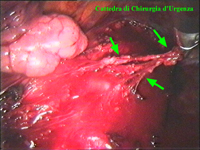
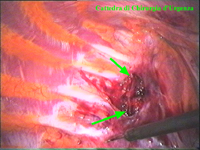
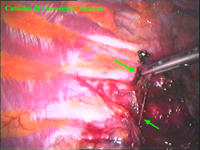
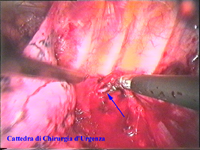
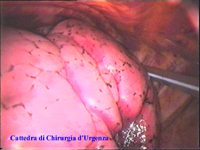
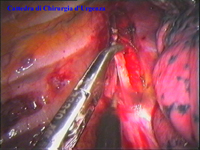
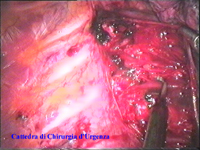
Schema 5 Una volta all’interno della cavità pleurica, la pleura al di sopra della catena gangliare viene aperta, con il tagliente collegato all’elettrobisturi, per una lunghezza corrispondente al tratto di catena gangliare che si desidera asportare. In media la breccia è di circa 3-4 cm. |
|||||||||||||||||||||||||||||||||
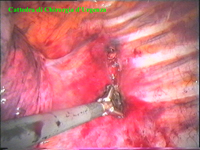
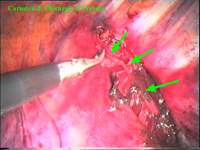
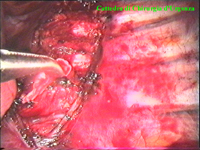
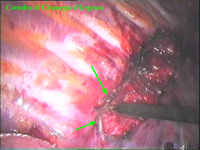
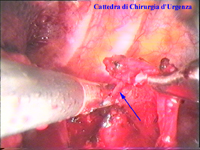
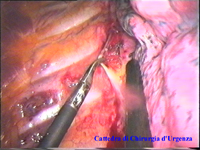
Schema 6 Con una pinza da presa di afferra la pleura e si crea una finestra attraverso la quale dissecare il tratto di catena da asportare. |
|||||||||||||||||||||||||||||||||
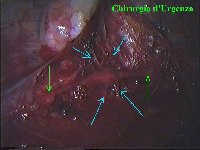
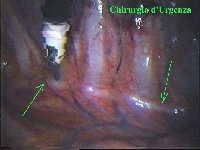
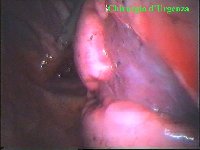
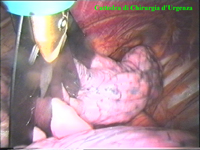
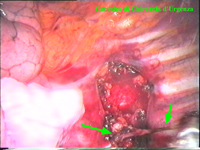
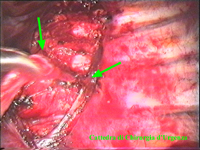
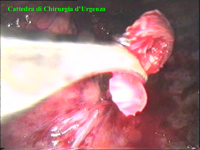
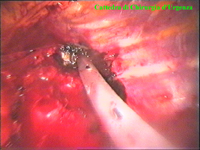
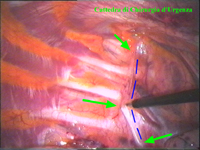
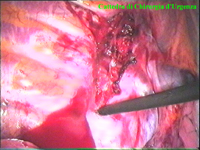
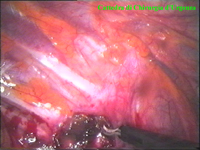
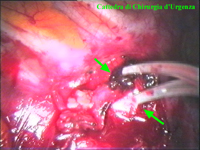
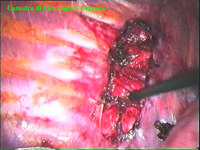
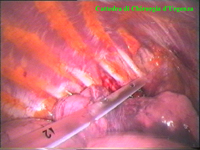
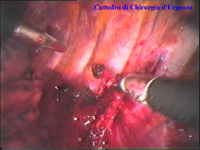
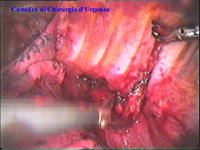
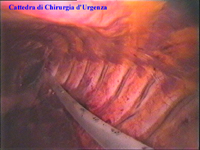
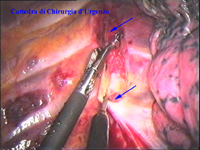
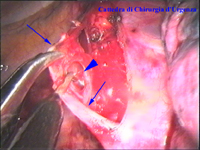
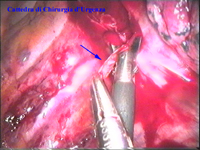
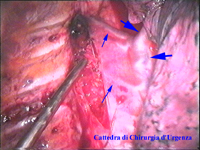
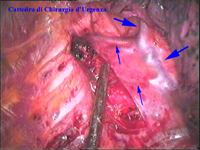
La catena del simpatico,
che decorre sulla testa delle coste in corrispondenza
delle articolazioni costo-vertebrali, è visibile attraverso il
foglietto della pleura parietale nei soggetti non obesi e in assenza di
ispessimenti pleurici o aderenze tra pleura parietale e viscerale. In
caso di difficoltà il capitello costale costituisce
il punto di repere per la ricerca della catena simpatica dopo aver aperto
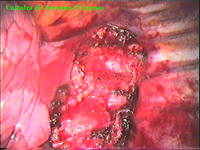
la pleura al di sopra di esso. I gangli simpatici di forma grossolanamente triangolare sono situati nello spazio fra le coste mentre il tronco simpatico decorre sul corpo costale solitamente ben visibile ed anche ben palpabile attraverso la pleura. Dal ganglio simpatico emergono, ben visibili, i rami grigi specie se si esercita una trazione sul ganglio dopo averlo liberato dalla pleura e dalle altre sue connessioni. Il più importante dei rami grigi si unisce al nervo intercostale più vicino. Tutti i rami comunicanti grigi vengono sezionati per la asportazione del ganglio dal quale si dipartono. I nervi intercostali decorrono in un piano più profondo rispetto alla catena simpatica toracica e ciò facilita l’asportazione del simpatico (tronco nervoso e gangli), dopo la resezione dei rami comunicanti grigi. Nell’iperidrosi delle mani e del cavo ascellare l’asportazione del 2° e del 3° ganglio toracico insieme al tronco nervoso intermedio (sottostellectomia) e la sezione dei rami grigi sono solitamente sufficienti a risolvere la malattia e non provocano la sindrome di Claude Bernard-Horner che si verifica sempre nelle lesioni o asportazione del ganglio stellato. Una volta penetrati nel cavo pleurico l’intervento di simpaticectomia può essere praticato attraverso una finestra pleurica, di circa 3 cm di lunghezza, creata con l’elettrobisturi. E’ stato anche descritto un intervento, analogo per risultati, e praticabile con procedimento toracoscopico, mirato alla sezione dei nervi intercostali corrispondenti al 2° e 3° ganglio simpatico, alla sezione dei rami comunicanti grigi e alla sezione del tronco simpatico solo caudalmente al 3° ganglio, ma che non prevede le asportazioni dei gangli e del tronco simpatico intermedio. Attualmente pratichiamo l’intervento solo per via toracoscopica ed i vantaggi sono sembrati notevoli, paragonabili a quelli già riscontrati in altre procedure toraco- o laparoscopiche che si traducono nell’assenza di dolore, nell’assenza di cicatrici, tranne le piccole incisioni dei trocars, nel più rapido reinserimento nella vita sociale e lavorativa dei pazienti operati. |
|||||||||||||||||||||||||||||||||
L'intervento chirurgico in toracoscopia |
|||||||||||||||||||||||||||||||||
L'anestesia generale è indispensabile considerando il tipo di accesso al cavo toracico che comporta un pneumotorace. L’intubazione tracheale deve consentire la ventilazione separata dei due polmoni;
|
|||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||
L'intervento è stato portato
a termine in circa 20 minuti (tempo operatorio per ogni singolo lato).
Contando i tempi necessari al posizionamento sul letto operatorio e al
riposizionamento per operare il lato controlaterale la durata sale a circa
110 minuti. I drenaggi in cavità pleurica sono stati rimossi in 1a
e in 2a giornata.
La malata è stata dimessa in 3a
giornata. |
|||||||||||||||||||||||||||||||||
| L'intervento chirurgico in toracoscopia con paziente in decubito prono e senza esclusione polmonare, caso clinico n° 2 |
|||||||||||||||||||||||||||||||||
Per evitare di dover riposizionare
il paziente alla fine di un tempo operatorio, nel caso di interventi bilaterali,
si è pensato di disporre il malato in decubito prono. In questo caso l'intervento
viene praticato senza esclusione polmonare. Il paziente viene intubato
con un tubo armato in posizione supina e viene quindi ruotato in decubito
prono. La visione del campo operatorio risulta dal bilancio delle seguenti
forze: 1 - il collasso polmonare che segue al pneumotorace; 2 - la trazione verso il basso esercitata dalla forza di gravità sul polmone parzialmente collassato; 3 - la compressione con il retrattore a ventaglio (fan retractor). La ventilazione è assicurata da una maggiore frequenza respiratoria (circa 20 atti al minuto) con un tidal volume leggermente ridotto. Di seguito descriviamo un intervento condotto con questa tecnica: |
|||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||
L'intervento è stato portato
a termine in circa 60 minuti (tempo operatorio per i due lati) computando
anche il tempo necessario al posizionamento sul letto operatorio (da supino
a prono) e il riposizionamento al momento del risveglio (da prono a supino).
Anche in questo caso i drenaggi in cavità pleurica sono stati rimossi
in 1a e in 2a
giornata e la paziente è stata dimessa in 3a
giornata. |
|||||||||||||||||||||||||||||||||
| L'intervento
chirurgico in toracoscopia con intubazione tracheale separata per i due polmoni, caso clinico n° 3 |
|||||||||||||||||||||||||||||||||
| Questo caso è simile al 1°, ma ne differisce il quanto il paziente è stato ruotato, rispetto al piano del letto operatorio, di solo di 45°. L'anestesia è stata indotta col paziente in posizione supina e successivamente è stato ruotato di 45°. | |||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||
L'intervento è stato portato a termine in circa 20 minuti (tempo operatorio
per singolo lato); a questi tempi vanno aggiunti i tempi per il posizionamento
e il riposizionamento. In questo modo la durata totale sale a circa 120
minuti. Il vantaggio è legato alla posizione meno estrema che comporta
minori algie nel postoperatorio. Anche in questo caso i drenaggi in cavità
pleurica sono stati rimossi in 1a e in
2a giornata e il paziente è stato
dimesso in 3a giornata. |
|||||||||||||||||||||||||||||||||
| Commenti | |||||||||||||||||||||||||||||||||
L’intervento solitamente viene portato a termine in un tempo relativamente
breve (circa 20 minuti per lato). In linea di massima si perde più tempo
a posizionare il paziente sul tavolo che non ad eseguire la gangliectomia.
Indicativamente il tempo richiesto dalle varie fasi è quello sottoriportato:
|
|||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||
| Casistica personale | |||||||||||||||||||||||||||||||||
La nostra casistica comprende
18 pazienti operati nel periodo compreso tra Gennaio 1993 e Dicembre 2000.
Si trattava di persone giovani, in maggioranza di sesso femminile, con
iperidrosi localizzata alla superficie volare delle mani e alle ascelle.
Alcuni di questi pazienti lamentavano anche sudorazione incontrollata
agli arti inferiori (plantare), ma il trattamento non è oggetto di questa
pagina. L'intervento è stato praticato in toracoscopia secondo la tecnica
indicata in precedenza con intubazione tracheale separata. Per una scelta
di sicurezza si è preferito lasciare in sede, nel cavo pleurico operato
per primo e nei casi in cui si operava bilateralmente, un tubo di drenaggio
toracico da rimuovere o alla fine dell'intervento o a 24 ore di distanza.
Nel caso siano stati posizionati due drenaggi il secondo è stato rimosso
preferibilmente a 48 dall'intervento. Nessuno dei drenaggi ha mai raccolto
se non pochi ml di secrezione sieroematica. Sono stati registrati 4 casi
di pnx che si sono risolti con il drenaggio del cavo; in tutti e quattro
i casi l'aria non era stata evacuata completamente alla fine della procedura
e si era quindi presentata una falda apicale. In un caso la falda non
è stata drenata in quanto minima ed è andata incontro a riassorbimento
spontaneo in circa 7 giorni. A questo proposito va considerato che, se
si pone attenzione a non ledere il mantello polmonare durante l'introduzione
cieca del primo port, l'aria non proviene dalla via aerea, ma dall'esterno;
pertanto se alla fine della procedura si espelle con cura tutta l'aria
dal cavo facendo espandere forzatamente e manualmente il polmone potrebbe
non essere nemmeno necessario posizionare un drenaggio. La durata totale
dell'intervento è di circa 2 ore nei casi bilaterali ed è il risultato
di 2 fasi operatorie di circa 20 minuti mentre tutto il tempo rimanente
viene perso nel posizionamento e riposizionamento del malato sul tavolo
operatorio. Per evitare questi tempi morti abbiamo praticato anche alcuni
interventi senza esclusione polmonare con ventilazione a frequenza aumentata,
ma la visione della catena non è apparsa buona come nei casi in cui era
stata operata l'esclusione totale. Questa tecnica è stata riservata ai
soggetti magri e longilinei. |
|||||||||||||||||||||||||||||||||
| INTERVENTO BILATERALE, QUANDO? | |||||||||||||||||||||||||||||||||
Fino ad ora abbiamo descritto
interventi che sono stati realizzati su entrambi i lati. Questa condotta
è estremamente gradita ai malati in
quanto può risolvere il loro problema in
un'unica seduta operatoria. In realtà non
si tratta di un solo atto chirurgico, ma di due atti in una sola seduta.
Non è un gioco di parole: così facendo si corre un rischio
additivo di complicanze rispetto all'intervento monolaterale. Inoltre
l'intervento in due tempi distanziati di 30-60 giorni consente
al malato di poter valutare i risultati dell'intervento e quindi
di poter pianificare con maggior consapevolezza
il secondo intervento. Per queste ragioni riteniamo fondato e ragionevole
praticare anche interventi in due sedute operatorie intervallate di 30-60
giorni. L'intervento va praticato tassativamente in due tempi distinti in quei pazienti che non presentano un performance status polmonare ottimale a poter sopportare l'intervento bilaterale in un solo tempo; in questa condizione si trovano tipicamente i pazienti fumatori. Per quanto riguarda la valutazione preoperatoria dei pazienti candidati all'intervento di ETS è disponibile una pagina specifica |
|||||||||||||||||||||||||||||||||
| RISULTATI, COMPLICAZIONI E SEQUELE | |||||||||||||||||||||||||||||||||
| Nella nostra casistica i pazienti hanno manifestato i risultati e le complicanze riportate in tabella: | |||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||
Vale la pena di soffermarsi
in particolare sul dolore post-operatorio: dolore toracico: bisogna distinguere il dolore dell'immediato postoperatorio con quello che permane, o compare, a distanza di tempo. Il dolore immediato solitamente è ben controllabile con gli antidolorifici minori specie se somministrati in infusione continua mediante un dispositivo ad elastomero. In genere l'infusione viene mantenuta per 24 ore e al termine non è più necessaria alcuna dose di farmaco. Il dolore che permane oltre le 24 ore solitamente è da imputare a una irritazione del nervo intercostale o della pleura. Entrambi rispondono bene alla terapia analgesica (ad esempio con Ketorolac 30 mg * 2-3/die o con Tramadolo 50 mg * 2-3/die). Nel caso del dolore persistente (v. sotto "neuralgia intercostale") è lecito domandarsi se non sia da discutere il tipo di approccio chirurgico che, evidentemente, può essere stato troppo traumatizzante. In altre parole andrebbe rivista la tecnica di inserzione dei port e andrebbero evitate le manipolazioni intraoperatorie con angolazione estrema del port rispetto alla griglia costale in modo da minimizzare il trauma dei tessuti e del nervo intercostale. In molti casi al termine dell'intervento chirurgico abbiamo provveduto all'infiltrazione del tragitto dei port con alcuni ml di anestetico locale (Mepivacaina 2% 3-4 ml) allo scopo di ridurre il dolore, mentre in altri casi abbiamo infiltrato il nervo intercostale. Il dolore di origine pleurica è più raro e va messo in relazione all'irritazione provocata da agenti fisici (gas utilizzato per far collassare più rapidamente il polmone) e chimici (soluzioni di lavaggio). Anche in questo caso una revisione delle opzioni tecniche può essere risolutiva. Neuralgia intercostale: questa complicanza va considerata come un esito del trauma sul nervo intercostale. L'approccio mininvasivo mediante port da 10-11 mm può risultare traumatizzante nei pazienti con spazi intercostali ristretti. In questi casi è opportuno aumentare la spezzatura e/o utilizzare port e strumentario di diametro inferiore; in alternativa può essere indicato praticare un accesso supplementare. Una manovra che va evitata è quella di angolare eccessivamente lo strumento chirurgico e il relativo port rispetto alla griglia costale. Con una angolazione estrema si rischia di schiacciare il nervo intercostale contro la costa e di danneggiarlo provocando reazioni dolorose che si prolungano nel tempo. In questi casi, a scopo solamente antalgico, può essere utile l'infiltrazione di anestetico (Mepivacaina 2% 3-4 ml) lungo il decorso del nervo. All'anestetico può venire miscelato uno steroide a lunga durata (Metilprednisolone 40 mg + Lidocaina). |
|||||||||||||||||||||||||||||||||
| Tesi di Laurea | |||||||||||||||||||||||||||||||||
E’ disponibile sul web la
Tesi di Laurea |
|||||||||||||||||||||||||||||||||